Nos contactamos con la Dra. Alicia Lorenti*, investigadora del Laboratorio Pablo Cassará y de la Fundación Cassará, donde están llevando a cabo investigaciones y desarrollos en el campo de las Terapias de Avanzada en Ingeniería de Tejido y Medicina Regenerativa. Esta línea de investigación, recibió el octubre pasado, la Declaración de Interés Sanitario por parte de la Legislatura de la Ciudad de Buenos Aires.
Muchísimas gracias a la Dra. Alicia Lorenti, quien nos explica en qué consiste el trabajo que están realizando.
Los comienzos del cultivo de piel: el cultivo de epidermis
El cultivo de piel tiene sus inicios en 1975, con los trabajos de dos grandes investigadores: Rheinwald y Green, en EEUU. En ese momento, si bien siempre se habla de cultivo de piel, se hacía sólo cultivo de epidermis, que es la capa más superficial de la piel. Hasta ese momento, todos los intentos para cultivar la epidermis habían fracasado. Estos autores consiguieron amplificar los queratinocitos (células más abundantes de la epidermis) in vitro, lo cual permitió visualizar un objetivo terapéutico para el cultivo de epidermis. Esto fue el comienzo de una nueva disciplina, que es la Ingeniería de Tejidos, que conjuga los conocimientos de la medicina, la biología, la química, la física, la ciencia de los materiales, y que tiene dos grandes pilares: las células y los materiales, y un objetivo: el desarrollo de sustitutos de tejidos que reemplacen o mejoren la función de tejidos enfermos o dañados.
El objetivo terapéutico del cultivo de epidermis se concretó en 1981, cuando el grupo de O´Connors usó por primera vez el cultivo de epidermis para tratamiento de pacientes quemados graves. La técnica consiste en tomar una pequeña biopsia de piel sana del paciente a tratar, separar las dos capas de la piel, dermis y epidermis, y de esta última obtener los queratinocitos. Éstos son sembrados en frascos especiales para cultivo in vitro, donde las células se adhieren y comienzan a dividirse hasta cubrir la superficie del frasco. En este punto, las células se despegan y se vuelven a sembrar en nuevos frascos, amplificándolas, es decir de cada frasco se siembran en 3, ó 4 ó 5, según los casos. Este proceso de amplificación se repite unas 3 o 4 veces, hasta tener una cantidad de frascos de una superficie suficiente como para cubrir las heridas del paciente. En esas condiciones, los frascos se siguen cultivando, alimentando las células epidérmicas con medios de cultivo especiales, que les permite estratificar in vitro de manera similar a lo que ocurre in vivo en la epidermis. Luego de unos cuantos días, las células epidérmicas forman una lámina epidérmica, que se separa entera del frasco, y se aplica como una lámina sobre las heridas.
En la Argentina el primer laboratorio de cultivo de epidermis, que tuve el honor de dirigir, fue creado en 1991, en la Fundación del Quemado Dr. Fortunato Benaim. El presidente de esa fundación fue el Dr. Benaim, quien es un referente nacional e internacional en la atención del paciente quemado, que fue director del Hospital de Quemados por más de 30 años, y que aún hoy, con sus 100 años recién cumplidos, sigue creando proyectos para mejorar la atención de estos pacientes.
Del cultivo de epidermis al cultivo de piel
El cultivo de epidermis se aplicó durante muchos años en grandes quemados, con buenos y malos resultados. Muchas veces las láminas epidérmicas salvaron la vida de esos pacientes y en otros casos, las láminas se perdieron, y no lograron cerrar las heridas. La causa más importante de las fallas, se debió a que las láminas son extremadamente delgadas y poco resistentes a los pequeños roces y a las infecciones. Y a su vez, la causa de esto, es que a la epidermis le falta una parte fundamental, que es la dermis, que está por debajo de la epidermis y que le aporta no sólo sostén físico sino también factores de crecimiento que la epidermis necesita. Debe considerarse que estas láminas se colocaban sobre heridas profundas, es decir, heridas en las que el paciente había perdido la epidermis y también la dermis.
Así es que la Ingeniería de Tejidos se abocó al desarrollo de sustitutos cutáneos completos, es decir con epidermis y dermis. En este concepto se basa la investigación que se realiza en el Laboratorio Pablo Cassará y la Fundación Cassará, desde hace muchos años.
¿En qué consiste la investigación que realizan en el Laboratorio Pablo Cassará y la Fundación Cassará?
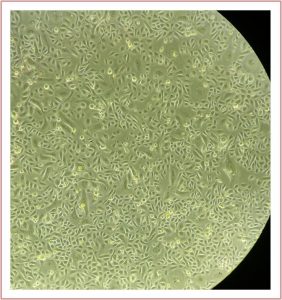
La investigación se basa en desarrollar un sustituto cutáneo dermo-epidérmico. Para ello se deben obtener, a partir de una muestra de piel sana, los queratinocitos, como ya expliqué, para amplificarlos in vitro a partir de la epidermis. Pero también se aíslan las células contenidas en la dermis de esa muestra de piel, que son los fibroblastos, que también se cultivan, separadamente de los queratinocitos, para amplificarlos. Cuando el número de células de ambos tipos celulares son suficientes, se siembran sobre membranas biológicas, y se co-cultivan durante varios días. La expectativa es que ese co-cultivo se aplique sobre las heridas del paciente, cumpliendo la función de la piel completa.
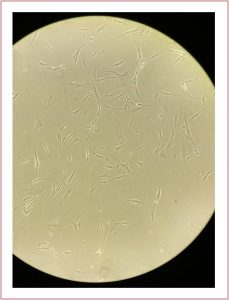
¿Cuáles son los resultados ya obtenidos?
La línea de investigación tiene varias ramas, que difieren en el tipo de membranas que se usan y en la fuente de células. Así por ejemplo, es posible usar como soporte para las células unas membranas de pericardio porcino o bovino, membranas de colágeno, entre otras. En este sentido hemos desarrollado un sustituto cutáneo, al que llamamos NIIODERM, que es una membrana de pericardio porcino, aprobado por ANMAT (Administración Nacional de Medicamentos, Alimentos y Tecnología Médica), que contiene células autólogas, tanto queratinocitos como fibroblastos.
También se está trabajando para hacer un sustituto con células madre epidérmicas como fuente de queratinocitos y células mesenquimales de la papila dérmica como fuente de fibroblastos, ambos a partir de distintas porciones del folículo piloso. El objetivo es no sólo obtener un sustituto cutáneo sino intentar estimular la neoformación de folículos pilosos.
Otro campo de esta línea de trabajo está relacionado con el uso de bioimpresoras 3D para llevar adelante distintos tipos de desarrollos: hacer una impresión de soportes tridimensionales con biomateriales, como colágeno, y luego sembrarlos con células de la piel, o bien hacer geles de colágeno conteniendo células y usar este gel como “biotinta” para realizar la impresión en tridimensión para generar los sustitutos cutáneos.
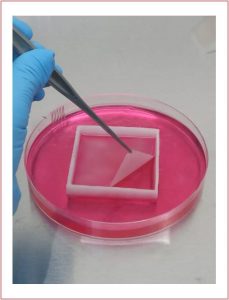
¿Esta técnica podría llegar a aplicarse en lesiones de alguna genodermatosis, como la Epidermólisis Ampollar?
Estas tecnologías, consideradas como las herramientas del futuro, tienen amplios campos de aplicación dentro de la medicina regenerativa, como por ejemplo la cirugía reparadora, dermatología, flebología, oftalmología, traumatología, etc. Como ya mencioné, uno de los pilares fundamentales de esas tecnologías son las células. Cada órgano del cuerpo está formado por distintos tipos de células, con distintas funciones. Así, el corazón tiene los cardiomiocitos que son las células funcionales de ese órgano, o los hepatocitos que son las células funcionales del hígado. Esto significa que son células diferenciadas, que cumplen las funciones particulares de cada órgano. Pero además, existen en el cuerpo las células madre (en inglés células stem), que son las que dan origen a las células diferenciadas. Y estas células han sido blanco de la atención de los investigadores de todo el mundo por su potencialidad, que ha llevado a desarrollar gran cantidad de terapéuticas conocidas como terapias celulares. Hoy en día, la realidad es que estas terapéuticas muestran un futuro muy promisorio, aunque debemos ser conscientes de las dificultades que conlleva transformar estos enfoques con células madre en prácticas médicas efectivas y seguras.
Otro campo de gran atención, especialmente para patologías de origen genético han sido las terapias génicas, que consisten en la corrección del genoma celular (material genético que contienen todas las células) que está mutado, como estrategia para tratamiento de esa enfermedad.
Es el caso de patologías como la Epidermólisis Ampollar, que es una enfermedad asociada con la formación de ampollas en la piel. Esto ocurre cuando, debido a mutaciones genéticas, la epidermis no está firmemente unida a la dermis, haciendo frágil la piel, que se fragmenta o ampolla ante el mínimo trauma. Existen grupos que trabajan en terapias génicas para el tratamiento de esta enfermedad, que consisten en tomar una pequeña muestra de la epidermis sana de un paciente, y modificar in vitro el genoma de las células, incorporando un vector viral dentro de los núcleos, de modo de corregir la expresión de un gen alterado. Esto les permitió crecer in vitro, las células genéticamente corregidas, y obtener una lámina de epidermis que luego trasplantaban sobre el paciente. Algunos autores demostraron la factibilidad y seguridad de reemplazar zonas de piel afectada con láminas de epidermis cultivada, con células genéticamente modificadas. Si bien los resultados fueron satisfactorios, también es cierto que la terapia génica no está exenta de complicaciones. Fundamentalmente por el hecho de que el vector que se usa se puede integrar en el genoma de las células en sitios al azar, lo cual puede producir la desactivación de genes esenciales, o bien disparar la sobreexpresión de genes que controlan la aparición de tumores. Por otro lado, la Epidermólisis Ampollar puede ser causada por mutaciones en diferentes genes, y no todos ellos pueden ser fácilmente corregidos. Esto sugiere que deberían usarse distintas estrategias para corregir distintas mutaciones, adaptándolas a diferentes sitios corporales. El enfoque es tan prometedor como complejo, y se requieren estudios clínicos estrictos y con seguimiento a largo plazo, que permitan evaluar consecuencias adversas, antes de aplicar estas estrategias a los pacientes con esta enfermedad.
Para más información, ingresar al sitio web de Fundación Pablo Cassará: www.fundacioncassara.org.ar
* La Dra. Alicia Lorenti es Licenciada en Química, Facultad de Ciencias Exactas y Naturales, UBA; Doctora de la Universidad de Buenos Aires, Facultad de Medicina; y Tissue Bank Specialist, por American Association of Tissue Banks.
Muy interesante!!!
Que maravilla lo que estan logrando para mejorar la vida de tantas personas.!!